Las residencias de mayores han sido la “zona cero” de esta pandemia. Allí se concentra una población muy mayor y con una gran carga de enfermedad, el factor de riesgo más importante para desarrollar covid-19 grave.
Pero hay otras circunstancias que incrementaron el riesgo de brotes infecciosos en estos hogares. Por ejemplo, la alta dependencia e intensidad de cuidados de los residentes, profesionales escasos y con condiciones precarias, centros con elevada ocupación y habitaciones compartidas.
En este escenario, queremos hablar de un elemento que ha condicionado la calidad de la respuesta sanitaria: la falta de conexión entre el sistema de salud y las residencias.
Desconexión entre residencias y sistema de salud
Durante décadas, la sanidad pública ha ignorado a las personas que vivían en estas instituciones. Simplemente, se ha considerado que no le correspondía su asistencia. La confusión derivaba de una ambigua regulación del sector que exigía la existencia de horas de médico y enfermeros en las residencias.
Pero quien se ocupó de tal regulación no pretendió nunca que esta presencia de sanitarios en las residencias sustituyera la atención médica y de enfermería del sistema público a la que los usuarios tenían derecho. Mas bien, el objetivo era que fueran un apoyo para el control de la medicación, la monitorización de los cuidados y de la atención preventiva y rehabilitadora.
De esta manera, tras décadas de desconexión, cuando el sistema de salud ha tenido que acudir al rescate de las residencias durante esta pandemia, lo ha hecho desconociendo casi todo. Entre otras cosas, su cultura de los cuidados, su organización y la enorme carga de enfermedad y dependencia de las personas que allí vivían.
Hoy, en el sistema sanitario sabemos mucho más de las residencias que antes. Por eso, podremos, seguramente, acertar mejor con las acciones necesarias para cambiar esta situación.
Dependencia y fragilidad de las personas que viven en residencias
Cualquier solución debe partir de un análisis de las necesidades médicas de la población residencial. Tras la tercera ola, el Servicio Murciano de Salud (SMS) realizó un esfuerzo para conocer el estado de salud de los 2037 residentes mayores que vivían en residencias que habían sufrido brotes. El estudio, que no ha sido publicado, se realizó en 47,78% de los residentes mayores de la Comunidad Autónoma de la Región de Murcia.
Este análisis era necesario pues teníamos el convencimiento, demostrado recientemente, de que los residentes supervivientes habían sufrido no solo por el covid-19 sino también por las propias medidas tomadas en los brotes y que afectaban a infectados y a no infectados.
Author provided
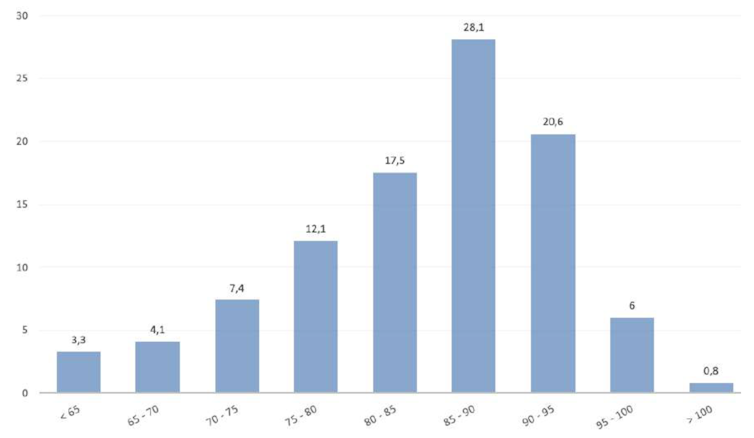
El estudio arrojó resultados muy expresivos de las necesidades sanitarias de una población muy envejecida (Gráfico 1). 47,3% eran frágiles avanzados; 45,4% sufría demencia severa; hasta 43,7% tenía dependencia total (solo 7,9% eran autónomos o dependientes leves) y 72,9% utilizaba pañal (lo que señala la intensa carga de cuidados).
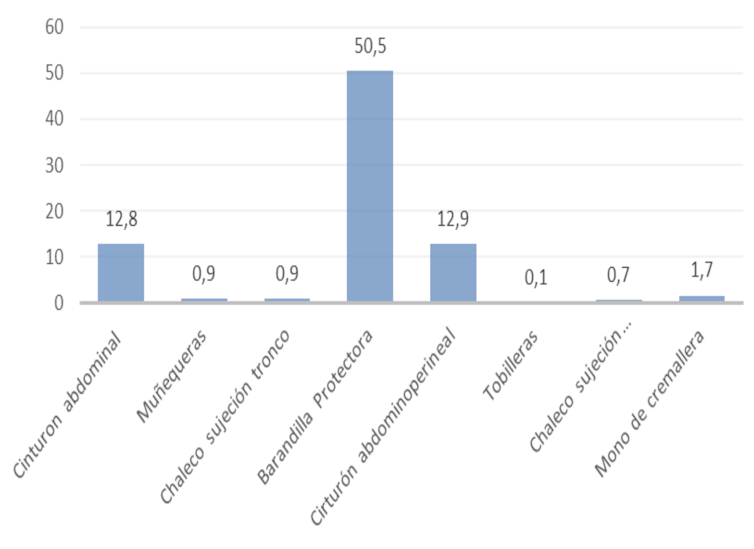
Además, se observó (Gráfico 2) que existía una elevada prevalencia de uso de contenciones. Se utilizaban excesivamente medicamentos con efectos depresores del sistema nervioso central (69% de ansiolíticos y 33,2% de neurolépticos) y existía elevada prevalencia de polifarmacia (21,6% recibía entre diez y quince fármacos y 8,4%, más de quince).
Author provided
Falta de conexión y sobrecarga de los profesionales
Además, se analizó cómo se organizaba cada una de las 33 residencias estudiadas, la mitad de las presentes en la Región de Murcia, en relación con la gestión de analíticas, recetas, pruebas complementarias, interconsultas, etc.
Ante la falta de circuito corporativo, cada residencia tiene que negociar médico a médico y residente a residente cómo proceder, lo que supone una sobrecarga descomunal para el personal de las residencias. De igual modo, comprobamos cómo los sistemas de información, sanitario y residencial, se comportaban como nichos de datos no interconectados. Se perdía información crucial de uno y otro lado.
Tras nuestro estudio concluimos que los residentes, a efectos prácticos, carecían de un equipo de atención primaria que conociera la globalidad de la situación clínica del enfermo.
Ello supone que cualquier problema médico medianamente complejo o que supere las funciones asistenciales de mínimos establecidas para los facultativos de la residencia es solucionado con una derivación a las saturadas urgencias hospitalarias. Allí, las personas profesionales de estos servicios de emergencia suelen activar intervenciones puntuales y desacopladas de la situación general del residente ya que, simplemente, esta es desconocida para ellos.
La terrible consecuencia es que una población muy envejecida, dependiente y enferma, con más de 40% de personas que podrían considerarse al final de la vida, tiene una atención sanitaria fragmentada, basada en derivaciones a urgencias y sin planes de cuidados individualizados. Este es el contexto perfecto para el encarnizamiento terapéutico y la iatrogenia.
¿Qué necesitan las residencias de mayores?
Las prioridades para mejorar la atención sanitaria en las residencias de mayores quedan claramente definidas por este análisis. Desde la Coordinación Regional para la Cronicidad Avanzada y la Atención Sociosanitaria (CORECAAS) hemos propuesto un plan de acción con cinco áreas de trabajo.
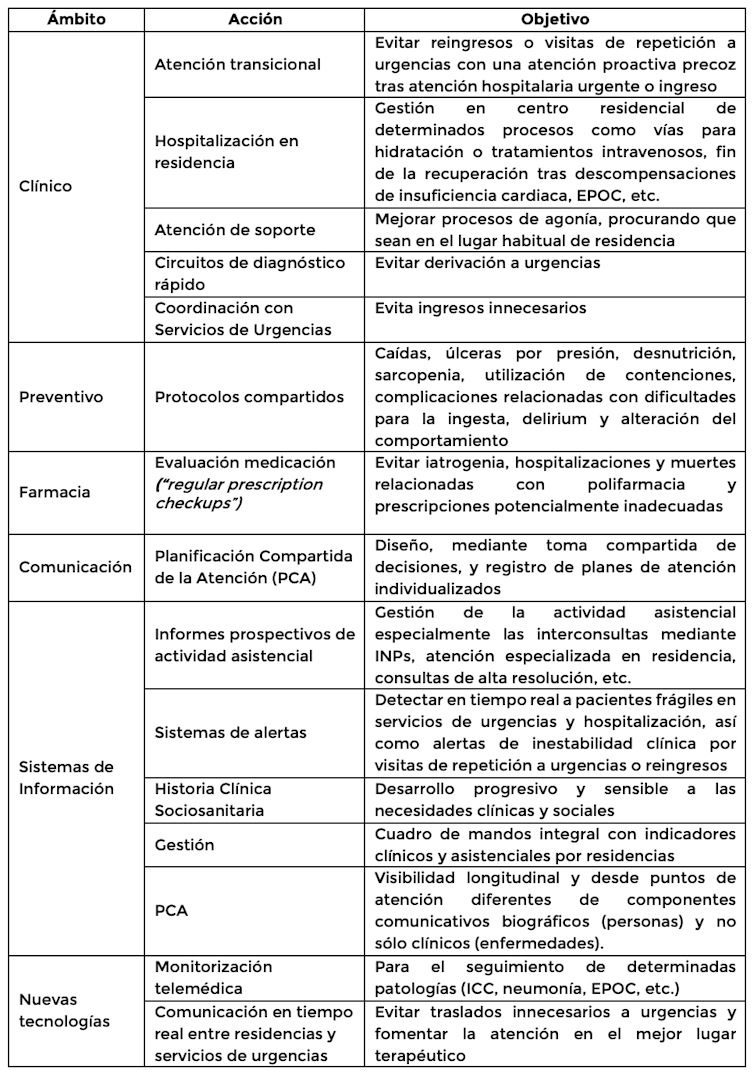
- Asistencia. El objetivo es garantizar la atención a las necesidades sanitarias de esta población de manera inmediata. Para ello es imprescindible un enfoque de atención centrada en la persona, mediante un equipo específico asistencial que, desde cada área de salud, pilote actuaciones concretas (Tabla 1).
Author provided
- Sistemas de información. Se busca la intercomunicabilidad, evitando el aislamiento actual de las herramientas informáticas sanitaria y residencial. También se trata de establecer escalas clínicas, parámetros e indicadores comunes.
- Procesos asistenciales. Hay que estandarizar los circuitos para recetas, analíticas o interconsultas. De esta forma, las personas que viven en residencias no estarán discriminadas por su peor acceso al sistema sanitario respecto a las que viven en sus casas.
- Coordinación. Favorecer la paulatina colaboración de los centros residenciales con las áreas de salud mediante comisiones y grupos de trabajo.
- Formación. Integrar, mediante convenios bilaterales, al personal de las residencias en los programas corporativos formativos de los sistemas de salud.
- Los virus que pueden permanecer escondidos en el cuerpo y causar problemas décadas después (y qué pasa con el coronavirus)
Cambios que mejorarían la salud de los residentes
Es importante generalizar los cuidados paliativos residenciales, esencial en una población tan envejecida y dependiente. Además, debemos elaborar planes de atención individualizada mediante un proceso de planificación compartida de la atención.
Por otro lado, han de normalizarse medidas generales (especialmente, incidiendo en la ventilación) para la prevención de infecciones y brotes infecciosos. No solo por SARS-CoV-2 sino también de gripe y otros virus invernales, sarna, procesos gastrointestinales, infecciones cutáneas, etc. En este sentido, es necesario mejorar la capacidad de diagnóstico precoz de infeccciones respiratorias como la gripe.
Recordemos que las residencias son el nicho comunitario más importante de bacterias multiresistentes, por lo que es fundamental la adecuada utilización de antibióticos y el correcto manejo de los residentes portadores.
Tampoco debemos olvidar que la prevención, el diagnóstico y el tratamiento precoz del delirium evitaría al máximo la utilización de contenciones y sedantes.
Por último, es necesario integrar las residencias en los barrios para que dejen de ser islas desconectadas de la comunidad.
Estos retos deben ser abordados respetando el carácter de hogar de estas instituciones y, por tanto, contando para su abordaje e implantación con los profesionales del sector, los residentes y sus familias. De igual modo ha de contemplarse la necesidad de una transición pilotada para que atención primaria cuente con recursos, sistemas de información y protocolos de cooperación validados.
Tras haber sufrido un daño desproporcionado durante la pandemia, es de justicia que la mejora de la atención sanitaria en las residencias se convierta en el objetivo prioritario de los sistemas de salud. Tanto sufrimiento no puede haber sido en vano.![]()
Abel Jaime Novoa Jurado, Coordinación Regional para la Cronicidad Avanzada y Atención Sociosanitaria (CORECAAS) del Servicio Murciano de Salud. Grupo de Investigación de Atención Primaria (Cronicidad y Atención Sociosanitaria) del IMIB-Arrixaca., Universidad de Murcia; Damian Martinez Monreal, Enfermero, Instituto Murciano de Investigación Biosanitaria (IMIB) ; Enrique Molina Pérez de los Cobos, Médico de familia y comunitaria. Coordinación Regional para la Cronicidad Avanzada y la Atención Sociosanitaria (CORECAAS) del Servicio Murciano de Salud. Grupo de investigación en Atención Primaria (Cronicidad y Atención Sociosanitaria), IMIB-Arrixaca.; Francisco Javier Júdez Gutiérrez, Coordinación Regional Estratégica para la Cronicidad Avanzada y la Atención Sociosanitaria (CORECAAS) del Servicio Murciano de Salud. Grupo de Investigación en Atención Primaria (Cronicidad y Atención Sociosanitaria). IMIB-Arrixaca, Universidad de Murcia; Francisco Javier López Román, Médico. Atención Primaria, Instituto Murciano de Investigación Biosanitaria (IMIB) ; Lourdes Luzón Oliver, Médica de familia. Coordinación Regional para la Cronicidad Avanzada y Atención Sociosanitaria (CORECAAS) del Servicio Murciano de Salud. Grupo de Investigación de Atención Primaria (Cronicidad y Atención Sociosanitaria), Instituto Murciano de Investigación Biosanitaria (IMIB) y Luis Manuel Aguiran Romero, Coordinación Regional Estratégica para la Crónicidad Avanzada y la Atención Sociosanitaria (CORECAAS) del Servicio Murciano de Salud. Grupo de investigación en Atención Primaria (Cronicidad y Asistencia Sociosanitaria), Instituto Murciano de Investigación Biosanitaria (IMIB)
Este artículo fue publicado originalmente en The Conversation. Lea el original.

