La reciente detección de mutaciones en el coronavirus SARS-CoV-2 causante de la actual pandemia covid-19 está generando cierta incertidumbre respecto a la efectividad de las vacunas usadas en la actual campaña de vacunación. ¿Seguirán siendo efectivas? Antes de responder precisamos reflexionar sobre una serie de cuestiones.
Cómo detectar una mutación
Las mutaciones son cambios en la secuencia del material genético respecto a la secuencia original (Wild-type, salvaje). En este caso sería la secuencia hallada en los primeros aislados del virus procedentes de humanos infectados inicialmente en Wuhan (China), que fue publicada para toda la comunidad científica.
Las mutaciones se detectan mediante secuenciación. Esta técnica permite leer el material genético como en un código de los que aparecen en las series televisivas (ACUGGCCCUUACG…). Así hasta completar las aproximadamente 30 000 letras (nucleótidos), ya que los coronavirus poseen un único fragmento de ARN (ácido ribonucleico) de entre 26 a 32 Kb.
Por lo tanto, para detectar las mutaciones se ha de leer la secuencia completa y compararla con la del virus de origen. Esto implica que ha de existir una constante monitorización de la secuencia del virus por parte de laboratorios especializados.
No todas las mutaciones son iguales
Los virus ARN experimentan mutaciones como consecuencia de fallos que ocurren cuando se replican y copian su propio material genético. Son errores relativamente frecuentes. Por lo tanto, podemos preveer que aparecerán muchas otras mutaciones.
Sin embargo, gracias a estudios previos, por ejemplo en el virus de la inmunodeficiencia humana (VIH), se sabe que la mayoría de las mutaciones en los virus son negativas. Es lo que se conoce como disminución del fitness del virus (capacidad de llevar a cabo todos sus procesos para completar un ciclo infectivo).
Es decir, la mayoría de las mutaciones no producen cambios significativos o son perjudiciales para el virus. Sin embargo, un porcentaje muy pequeño puede producir una mejora del fitness viral, haciéndolo más eficaz en algún aspecto esencial. Por ejemplo, la capacidad infectiva (mayor transmisión) o capacidad patogénica (mayor virulencia).
Por otro lado, hay que considerar que una sola mutación, a no ser que produzca un cambio drástico en el comportamiento del virus (posible pero muy poco probable), no se considera que origine una nueva variante o cepa, sino que son varias las mutaciones necesarias. Por eso hemos tardado en oír la existencia de nuevas variantes, como las detectadas en Reino Unido o en África.
¿Cómo funcionan las vacunas actuales?
Tanto la vacuna de Pfizer como la de Moderna son vacunas génicas que están basadas en ARN mensajero (ARNm). Este contiene la información necesaria para producir parte de la proteína espícula del coronavirus SARS-CoV-2.
La proteína espícula es la que une al receptor en nuestras células (fundamentalmente ACE2, de angiotensin-converting enzyme 2) permitiendo la entrada del virus y, por lo tanto, la infección.
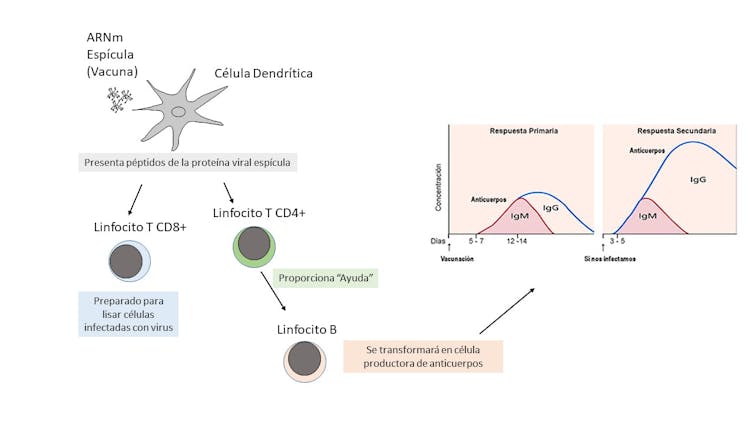
Esta vacuna utiliza un recubrimiento con lípidos para que el ARNm entre en las células del sistema inmunitario, llamadas “células presentadoras de antígeno”, fundamentalmente las células dendríticas.
El ARNm producido sintéticamente se parece a nuestro RNA. Esto hace que no active demasiado la maquinaria de nuestro sistema inmunitario innato, pues si no fuese así, lo degradaría al detectar que es un ARN viral. De esta forma, se consigue que el ARNm pase inadvertido y acabe produciendo la proteína espícula en el interior de las células.
Dicha proteína será fragmentada en trozos más pequeños (péptidos) que se unen a las moléculas de histocompatibilidad de clase I y clase II. Estas las enseñan en la superficie de las células dendríticas (presentación) a dos tipos de linfocitos, los denominados linfocitos T CD8+ y linfocitos T CD4+, respectivamente.
En este momento, se activa la respuesta inmunitaria adaptativa y se producirán linfocitos citotóxicos y las tan deseadas células productoras de anticuerpos (células plasmáticas diferenciadas de los linfocitos B activados específicamente), entre otros actores.
Los anticuerpos pueden bloquear la entrada del virus a las células y actúan como etiquetas que ayudan a otros componentes y células del sistema inmunitario a eliminar el virus (neutralización).
Los linfocitos citotóxicos son capaces de eliminar a las células infectadas por el virus, evitando que se produzca nueva progenie, pero a costa de producir cierto daño a nuestras propias células.
Author provided
¿Estaré protegido ante nuevas mutaciones?
Como se ha mencionado, la vacuna ARNm de la proteína espícula hace que el sistema inmunológico detecte distintas fragmentos de la misma (péptidos). Por tanto, si se produce una mutación, lo más probable es que afecte a uno de los fragmentos de dicha proteína y no a todos.
Es decir, la mayoría de la respuesta inmunológica específica no se vería afectada. Si bien es cierto que existen péptidos inmunodominantes que generan respuestas inmunológicas más potentes, y es posible que si la mutación afecta a un péptido inmunodominante tenga mayor repercusión.
Seamos optimistas y pensemos que en un corto plazo de tiempo es poco probable que aparezca una variante del virus frente a la cual no estemos protegidos con las vacunas actuales. Si esto ocurriese, gracias al proceso relativamente sencillo de producción de las vacunas basadas en ARN, se podría rápida y eficazmente pasar a producir ARNm tal cual aparezca en la nueva variante (mutado). Esto implicaría una nueva campaña de vacunación.![]()
Narcisa Martínez Quiles, Profesora Titular de Universidad. Area: Inmunología. Otras: Microbiología, Biología celular y molecular., Universidad Complutense de Madrid
Este artículo fue publicado originalmente en The Conversation. Lea el original.

