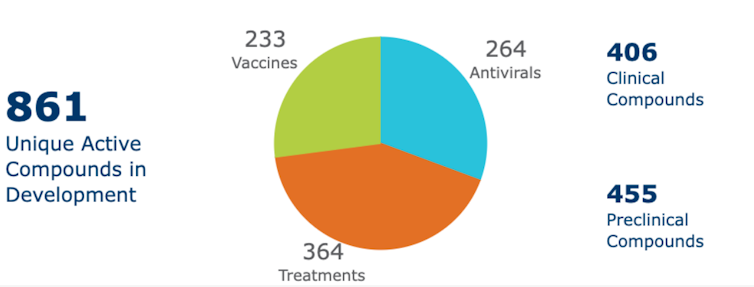
Tenemos vacunas, tenemos test de diagnóstico rápido, ya hay algunos tratamientos (combinaciones de fármacos, antiinflamatorios, inhibidores de las citoquinas, anticuerpos monoclonales). Faltaban antivirales. Ya había muchos en estudio, en concreto 264.
BIO.org
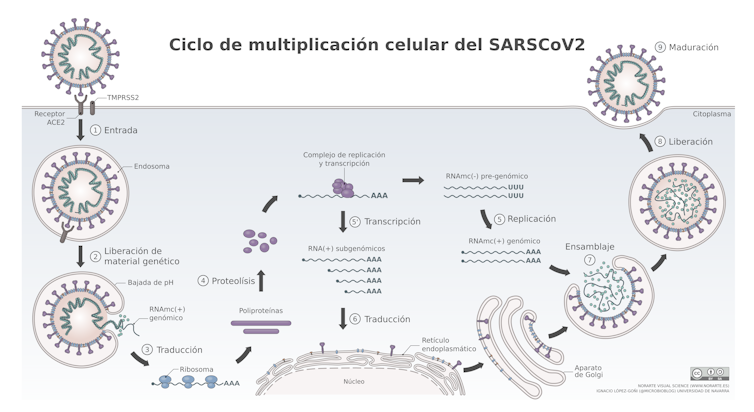
Encontrar un fármaco efectivo contra un virus no es fácil, o al menos no tanto como desarrollar un antibiótico. A diferencia de las bacterias, todos los virus son parásitos intracelulares obligados, piratas de las células. Se multiplican siempre en su interior, empleando la maquinaria celular.
En realidad, los virus son sintetizados por la célula, utilizan el sistema de replicación celular para hacer copias de su genoma y el de síntesis de proteínas de la célula para fabricar las suyas. Por tanto, la inmensa mayoría de las enzimas y mecanismos que el virus emplea para multiplicarse son de la célula. Por eso, encontrar un fármaco que bloquee la multiplicación del virus es muy difícil: mucho de ellos tienen efectos secundarios, porque también afectan a la maquinaria celular. Puedes bloquear la multiplicación del virus, pero también puedes dañar una función celular. Y eso trae consecuencias también para el hospedador del virus.
Sin embargo, en el ciclo biológico del virus dentro de la célula también hay algún paso o etapa que depende directamente de enzimas o proteínas del virus. Al leer los genes del virus, la célula le sintetiza sus proteínas y algunas de ellas intervienen en su propia multiplicación y son esenciales para que el virus complete su ciclo. Si conocemos al detalle cómo es ese ciclo del virus dentro de la célula, se pueden diseñar algunos fármacos que bloqueen específicamente la replicación viral sin alterar o dañar otras funciones celulares. Y en eso es en lo que se sigue investigando.
Estos días se han hecho públicos, en sendas notas de prensa, dos nuevos antivirales contra el SARS-CoV-2: el molnupiravir y el paxlovid. ¿Cómo funcionan y dónde actúan contra el virus?
Molnupiravir, un inhibidor de la ARN polimerasa viral
Molnupiravir es un inhibidor de una de esas enzimas virales esenciales para la replicación, la ARN polimerasa viral que copia el genoma del virus. Este antiviral se diseñó ya hace décadas por la Universidad de Emory (EE. UU.) y está siendo desarrollado por la farmacéutica Merck (otros nombres de este compuesto son EIDD-2801 y MK-4482). Ya se había ensayado con anterioridad cuando la pandemia de gripe de 2009.
El molnupiravir es el nombre comercial de la N4-hidroxicitidina (NHC), un análogo del nucleósido citidina, uno de los componentes del ARN (en biología, un análogo es un compuesto que tiene la misma función que otro). La citidina se forma cuando la citosina, una de las cinco bases nitrogenadas que forman parte de los ácidos nucleicos, se une con un anillo de azúcar ribosa.
En presencia de la N4-hidroxicitidina, durante la replicación del virus, la enzima ARN polimerasa incorpora este compuesto en vez de la citidina. Esto supone en definitiva introducir un cambio, una mutación en la nueva copia de ARN viral. Esta mutación no es reconocida por el sistema de corrección de errores del propio virus, con lo que se siguen incorporando los análogos N4-hidroxicitidina. Se van acumulando así mutaciones y el virus entra en una fase de mutagénesis letal, y se impide su multiplicación. Se bloquea el ciclo de replicación del virus.
El molnupiravir es en realidad un profármaco, una sustancia que se administra en forma inactiva y que se metaboliza in vivo, dentro del organismo, donde se transforma en el medicamento activo.
Se había ensayado su actividad in vitro, en el laboratorio, para inhibir la multiplicación de otros virus con genoma ARN, como el ébola, influenza (gripe), chikunguña y otros coronavirus. En 2020 se había publicado en Nature la prueba de concepto contra el SARS-CoV-2: el molnupiravir era capaz de inhibir la replicación y la transmisión del virus en hurones.
Ahora, en una nota de prensa (habrá que esperar a la publicación científica), se han hecho públicos los resultados de un ensayo clínico en fase III (denominado MoVe-OUT). Se ha ensayado en 700 pacientes de 17 países, todos adultos con covid-19, no vacunados, de alto riesgo y no hospitalizados.
Se ensayaron varias dosis de molnupiravir durante 5 días administrado de forma oral. La mitad de los pacientes fue el grupo control, el placebo sin medicamento. Del grupo al que se administró el molnupiravir, 7,3% necesitaron hospitalización (28 de 385). Del grupo placebo, fue 14,1% (53 de 377). Esto supone una eficacia de 50% en reducir la hospitalización y la muerte por covid-19.
Por razones éticas (con semejante porcentaje de eficacia no es ético seguir con el grupo placebo) se ha detenido el ensayo y se ha solicitado ya la autorización a las agencias reguladoras, para su uso de emergencia.
Los resultados demuestran también que el medicamento es eficaz contra las variantes de preocupación y los efectos secundarios, de momento, son leves o moderados.
Quizá uno de sus problemas sea el precio: parece ser que el tratamiento rondará los 600 euros. Además, se ha visto que es efectivo si se administra los primeros días de la infección, lo que requerirá un diagnóstico precoz.
Se ha cuestionado también su posible efecto citotóxico (tóxico para nuestras propias células), pero parece que eso depende de la vida media del compuesto dentro de nuestro organismo. Habrá que seguir estudiándolo.
Paxlovid, un inhibidor de una de las proteasas virales
El otro antiviral que ha solicitado autorización es el paxlovid, de la farmacéutica Pfizer. Este medicamento ya se había ensayado hace años contra el SARS, por vía intravenosa. En este caso se trata de un inhibidor de una de las proteasas del SARS-CoV-2, la denominada 3CL.
Durante la replicación del virus, la célula le sintetiza al virus sus proteínas, en forma de poliproteínas, que luego son procesadas, cortadas por unas enzimas del propio virus, las proteasas 3CL y PL. Estas enzimas virales son imprescindibles para cortar las poliproteínas en proteínas más pequeñas y que así sean funcionales.
Si inhibimos o bloqueamos esas proteasas, el virus bloquea su replicación. Los inhibidores de las proteasas son empleados para inhibir la replicación de otros virus, como el VIH o el virus de la hepatitis C. En este caso, en el ensayo clínico participaron 1.219 adultos no vacunados.
El tratamiento con paxlovid duró 5 días y se combinó con otro inhibidor de las proteasas, el ritonavir, que ha sido empleado contra el VIH. Se comprobó que así el efecto del paxlovid era más duradero. En los pacientes tratados con paxlovid y ritonavir solo 0,8% necesitaron hospitalización y ninguno falleció. En el grupo placebo, 7% fueron hospitalizados y 10 murieron.
Esto supone un 89 % de eficacia en reducir la hospitalización y la muerte. El paxlovid también fue eficaz contra distintas variantes de preocupación.
Una herramienta más contra la pandemia
Estos antivirales no van a sustituir a las vacunas, pero sí suponen una nueva herramienta para controlar la pandemia y evitar las hospitalizaciones, los casos más graves y las muertes, si se administran de forma temprana.
Son los primeros que se han desarrollado que se administran de forma oral, lo que supone una ventaja. Las terapias basadas en anticuerpos monoclonales que también se están desarrollando bloquean las proteínas superficiales del virus e impiden que éste entre en las células, pero son tratamientos muy caros (pueden llegar a 2.000 euros la dosis) y se administran por vía intravenosa.
No obstante, el precio puede ser otro obstáculo en este caso porque el precio del tratamiento parece que puede rondar los 600 euros (Pfizer ha anunciado que renuncia a la patente de su fármaco para que se puede producir a bajo coste).
Habrá que esperar a las publicaciones científicas, habrá que ver qué posibles efectos secundarios puedan tener cuando se aumente el número de personas en los ensayos y si aparecen nuevas resistencias del virus a estos antivirales, nuevas variantes o mutantes capaces de escapar a estos inhibidores.
Tenemos vacunas, tenemos sistemas de diagnóstico rápido (PCR, test de antígenos), tenemos antivirales. Toda la ciencia para combatir esta pandemia. Seguimos avanzando, seamos optimistas.
Una versión de este artículo fue publicada en el blog del autor, microBIO.![]()
Ignacio López-Goñi, Catedrático de Microbiología, Universidad de Navarra
Este artículo fue publicado originalmente en The Conversation. Lea el original.